El retraso de la maternidad en las mujeres del siglo XXI es un hecho. Pero los cambios sociales no siempre van a la par de las capacidades biológicas del ser humano. En este sentido, muchos médicos sostienen que las mujeres deberían plantearse, antes de cumplir los 35 años, si quieren ser madres. Así, aún estarían a tiempo de contar con todas las alternativas que les permitan alcanzar su objetivo más adelante, cuando ellas lo deseen.
Dicho de otra forma, ahora a la mujer también se le pide una planificación previa de su futura maternidad. “Hay muchas mujeres que por diversas razones personales, laborales o económicas no se deciden a ser madres hasta los 35 años o más”, cuenta Ana Cobo, directora de la Unidad de Criopreservación del Instituto Valenciano de Infertilidad (IVI) en Valencia. Una vez tomada la decisión, «pueden vitrificar sus óvulos para preservar su fertilidad en el futuro”, añade.
¿Es esta la solución para una mujer de más de 30 años que quiere quedarse embarazada pero no de forma inminente? “No hay una respuesta general; habría que individualizar cada caso”, explica a Sinc José Luis Neiro, investigador del departamento de ginecología del Hospital Cruces de Bilbao. “Pero a una mujer de 30 años que no ha tenido hijos le aconsejaría que se plantee si su proyecto de vida pasa por la maternidad”.
Si este es el caso, durante los dos o tres años siguientes la mujer debe considerar cómo ser madre. “No para que trabe sus decisiones profesionales y personales o se integre en un programa de inseminación artificial a toda costa. Durante esos años, tiene que pensarlo y si el deseo de ser madre es firme pero no quiere llevarlo a cabo de momento, entonces se tiene que plantear una segunda cuestión: la criopreservación ovocitaria”, dice Neiro.
Según Cristina Braña, de la Unidad de Ginecología del Hospital Nisa Pardo de Aravaca y jefa de la Unidad de Fertilidad del Instituto Palacios, “lo que no se puede permitir es que las mujeres lleguen a consulta y nos digan: ‘si yo lo hubiera sabido antes’. Hay que dar la información y que ellas decidan. Lo que está claro es que el mejor tratamiento de reproducción asistida es el que no tiene que hacerse”.
De hecho, la idea de que la primera opción siempre debe ser un embarazo natural la comparten muchos especialistas. Si después de varios intentos hay abortos u otros problemas, entonces ya se recurriría a los ovocitos congelados.
Pero si la mujer no ha tenido nunca ninguno de estos problemas, «plantear la criopreservación de entrada puede generarle más ansiedad. La idea es que esto sea una solución, nunca la creación de una preocupación”, subraya Neiro. En el caso de que su deseo de ser madre se tenga que posponer cinco o más años, entonces la criopreservación puede ser la mejor vía para conseguirlo.
El reinado de los ovocitos congelados
El 12 de junio de 2012 nacía en España el primer bebé tras vitrificar ovocitos de una mujer con cáncer de ovarios. Dos años y medio después, la vitrificación posee la mayor tasa de éxito entre los distintos métodos de reproducción asistida.
Pero este método para conservar óvulos se usó mucho antes en España. El centro pionero fue el IVI, que esta semana ha celebrado en Alicante su VI Congreso Internacional sobre medicina reproductiva coincidiendo con su 25º aniversario. Ya en 2006, el organismo logró los primeros embarazos de Europa gracias a esta práctica, que evita dañar el material genético durante la congelación.
Hasta ese momento, la congelación tradicional tenía éxito con embriones y espermatozoides, pero no con óvulos. La dificultad residía durante la solidificación, ya que se formaban cristales de hielo que podían lesionar al óvulo y actuar como verdaderas cuchillas sobre las estructuras celulares. Por esta razón, hacían falta 100 óvulos para conseguir un recién nacido.
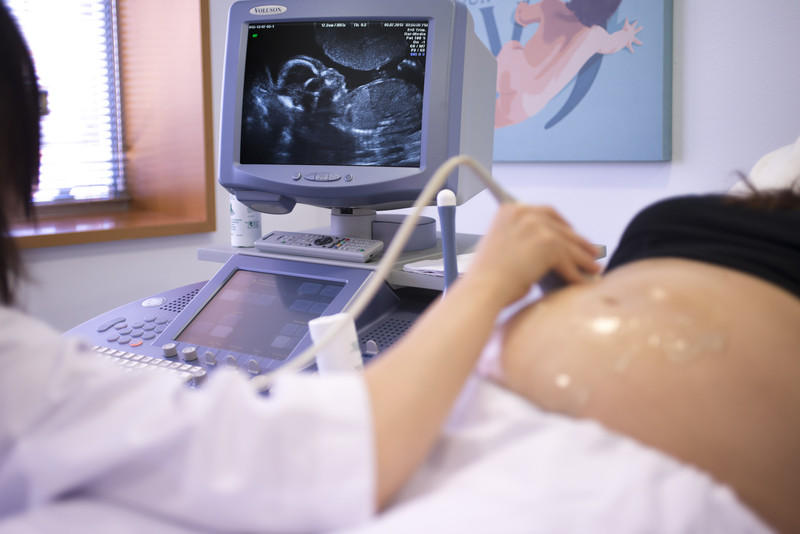
Ahora, para someterse a una vitrificación las pacientes son estimuladas hormonalmente y después, en el quirófano, se les extraen los óvulos para que sean conservados. “No me gusta utilizar la palabra congelar pero es más o menos así”, señala Ana Cobo. “Les sacamos el agua del interior de la célula, se la cambiamos por un crioprotector –sustancia química que los va a proteger del frío y del almacenaje a una temperatura de 96 grados bajo cero– y los guardamos en el banco”.
En la actualidad, más del 95% de los óvulos y embriones sobreviven a la desvitrificación, por lo que se ha convertido en una técnica exitosa y habitual de criopreservación. Pero para consolidar definitivamente la técnica, ha sido necesario certificar la seguridad de los niños concebidos mediante óvulos vitrificados.
Publicado a finales de 2014, un trabajo liderado por Cobo analizó 1.800 gestaciones con ovocitos vitrificados –en su mayoría provenientes de ovodonación pero también de pacientes infértiles– desde el punto de vista obstétrico (desarrollo de los embarazos) y perinatal (datos de la salud de los bebés al nacer).
“Nuestro objetivo no es embarazar mujeres, sino que sean madres y que los niños no se vean afectados”, insiste la especialista. “Al comparar los datos con los de niños concebidos con ovocitos frescos, no hay absolutamente ninguna alteración, como el índice de diabetes o hipertensión de la madre gestante, el peso de los niños al nacer o el número de anomalías en el nacimiento”, observa.
Hasta ahora las cifras eran comparables en los pasos previos al parto: calidad de los embriones, tasa de implantación y gestación clínica, entre otros, pero no existía una casuística suficiente como para analizar los datos en los hijos. El estudio de Cobo engloba más de 2.000 bebés nacidos con esta técnica.
“Esto también es bueno porque deja claro que podemos almacenar estos huevos en el banco, tenerlos más decinco años y con resultados igual de eficientes que los que han sido guardados por menos tiempo”, añade. “Además, la vitrificación consigue reducir en gran medida los embarazos múltiples, ya que una vez obtenidos los embriones pueden conservarse con la misma calidad que en el momento de su obtención, permitiendo así optar por la transferencia de un único embrión”.
Los años clave en la fertilidad femenina
Mientras que el pico de fertilidad en la mujer oscila en torno a los 20 años, según los últimos datos del Instituto Nacional de Estadística (INE) la edad media de acceso a la maternidad en España es de 32,2 años, con una media de 1,26 hijos por familia.
Resultados parecidos se encontraron en un estudio realizado sobre una muestra de más de 130.000 pacientes de las clínicas IVI (2003-2013). “El grueso de nuestras pacientes en 2003 tenía entre 33 y 36 años, ahora tienen entre 38 y 40. Es difícil vaticinar qué sucederá en la próxima década porque, en este momento, las mujeres españolas están accediendo a la maternidad en una edad límite para la reproducción natural”, explica Amparo Ruiz, directora de IVI Valencia y autora de este estudio.
Para los expertos, los 35 años marcan un punto de inflexión en la curva de fecundidad de la hembra de la especie humana. A partir de entonces, la tasa de aborto aumenta exponencialmente y la de embarazo disminuye.
También decae de manera dramática la calidad de sus ovocitos. La razón es que los ovarios, en contra de lo que pasa con los testículos, no tienen ovocitos que se fabriquen cada día, sino que se encuentran ya en el ovario desde antes del nacimiento.
Una vez que la mujer empieza a utilizar sus ovarios en sus ciclos de ovulación, sobre los 12 o 13 años, siempre usa primero los mejores ovocitos, los que están más predispuestos a ser estimulados por las hormonas de los ovarios. “Por eso cuando llega a consulta una mujer de 42 años estoy en condiciones de afirmar que le quedan los peores ovocitos”, recalca José Luis Neiro.
Sin embargo, el experto es firme en que esto no puede condicionar las decisiones de las mujeres. “La sociedad no puede ser tan injusta como para condicionar la decisión de preñarse rápidamente, sabiendo además que es la biología la que ha puesto en manos de las mujeres la reproducción y la perpetuación de la especie”.
A pesar de los nuevos modelos sociales o las mejoras en la calidad de vida, en la actualidad el tiempo de ser madre sigue siendo finito. Aunque gracias a las nuevas técnicas de reproducción ya no es tan limitado como antes. Quizás en un futuro no muy lejano, una mujer pueda decidir sin presiones biológicas ni sociales cuándo quiere serlo.
Así es la mujer que vitrifica
La Sociedad Americana de Medicina Reproductiva recomendó en 2013 dejar de considerar la vitrificación/desvitrificación de ovocitos como procedimiento experimental, lo cual duplicó el número de clínicas que ofrecieron esta técnica, que en el 90% de ocasiones fueron por indicaciones no médicas.
Ya en España, un reciente estudio liderado también por la doctora Cobo y realizado en las pacientes de IVI que decidieron vitrificar sus óvulos, revela cuál es el perfil de la mujer española que utiliza esta técnica. Los resultados definen dos características: trabajo y estatus socioeconómico.
En cuanto a la cuestión laboral, se han registrado hasta 235 profesiones diferentes. No obstante, profesora, abogada, economista y médico son las que copan el mayor porcentaje (el 21,7% del total, llegando a un 25,9% en 2014).
Con respecto al grado de formación que poseen las mujeres que preservan por motivos sociales, el 79% de las pacientes posee un nivel educativo, económico y cultural medio-alto.
(Verónica Fuentes/SINC)