Ignacio López-Goñi, Universidad de Navarra
Ómicron suena a apocalipsis. La OMS decidió nombrar a las distintas variantes siguiendo el alfabeto griego: Alfa: B.1.1.7; Beta: B.1.351; Gamma: P.1; Delta: B.1.617.2; Epsilon: B.1.427/B.1.429; Zeta: P.2; Eta: B.1.525; Theta: P.3; Iota: B.1.526; Kappa: B.1.617.1; Lambda: C.37; Mu: B.1.621.
La siguiente en la lista tenía que ser Nu, pero como sonaba a New (nuevo) decidieron pasar a la siguiente, Xi. Pero resulta que el presidente chino se llama Xi JinPing y mejor no tocarle las narices. La siguiente letra del alfabeto era Ómicron. Por eso, la nueva variante B.1.1.529 se llama Ómicron. Y con Ómicron llegó el caos.

En momentos de fatiga pandémica generalizada es fundamental recordar que el miedo en la comunicación no suele funcionar. Lo hemos comprobado con el cambio climático: los mensajes catastrofistas acaban aburriendo y mucha gente desconecta, como en el cuento infantil de Pedro y el lobo.
De nuevo, con Ómicron es el momento del rigor, la transparencia (decir lo que se sabe y lo que no se sabe) y, sobre todo, de proponer soluciones.
¿Ómicron es mucho más transmisible?
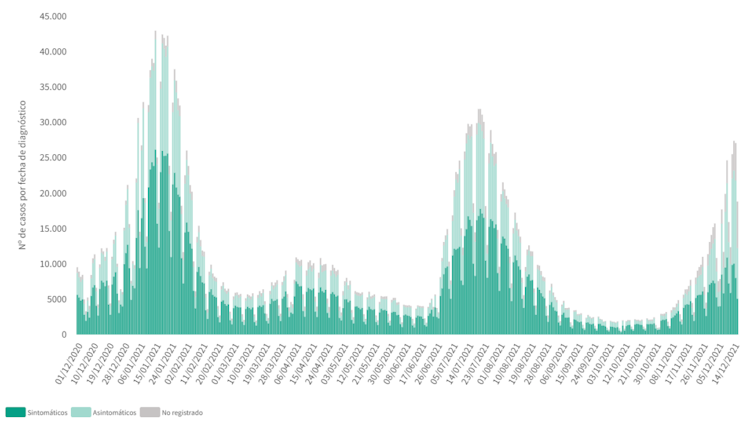
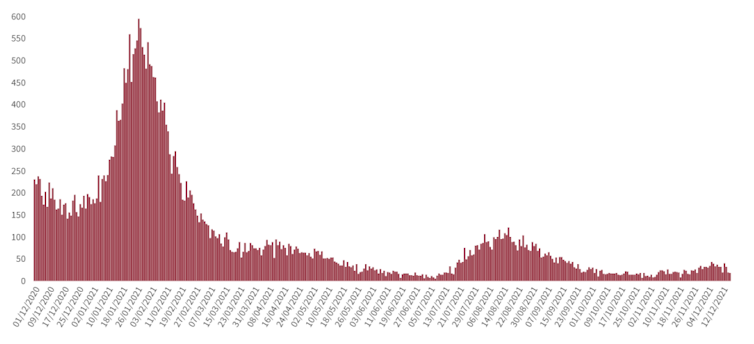
Desde que se detectó hace unas semanas, la variante se está expandiendo de forma muy intensa por muchos países. Parece ser que su crecimiento está disparado, es exponencial, y que en unas semanas desplazará a la variante Delta, hasta ahora dominante. Sin embargo, aunque todavía es muy pronto para saberlo, algunos datos sugieren que esa alta incidencia no está suponiendo una mayor mortalidad.
Sobre esto todavía hay datos contradictorios y es difícil saber qué ocurrirá. El nivel de incertidumbre sigue siendo muy alto. Es verdad que las hospitalizaciones, ingresos en UCI y fallecimientos ocurren con un desfase de unas cuantas semanas.
El problema es que una variante mucho más transmisible, aunque sea menos virulenta, no necesariamente significa que cause menos muertes: si crece a tan alta velocidad, si hay muchos casos en muy poco tiempo, puede haber más fallecimientos.
Una sexta ola intensa y rápida en número de casos generará un colapso en el sistema sanitario, algo que ya hemos visto que tiene consecuencias muy graves. Las agencias sanitarias internacionales califican la situación de riesgo muy alto. Por eso, algunos afirman que “hay que prepararse para lo peor”.
No sabemos si es más grave, pero tampoco si será más leve
Aunque el número de hospitalizaciones permanece bajo, no hay evidencia de que Ómicron sea menos virulenta que la variante Delta.
En comparación con otras variantes, resultados preliminares sugieren que Ómicron se multiplica 70 veces más rápido en los bronquios humanos, lo que podría explicar por qué esta variante puede transmitirse más rápido.
Sin embargo, el mismo estudio muestra que la infección por Ómicron en el pulmón es significativamente menor que con el SARS-CoV-2 original. Esto quizá podría explicar que produzca una menor gravedad de la enfermedad.
Otros trabajos también preliminares sugieren que los sueros de individuos vacunados neutralizaron la variante Ómicron a un nivel mucho menor que cualquier otra variante. Sin embargo, en el mismo trabajo también apuntan a que los sueros de individuos superinmunes (los que habían sido infectados y vacunados o que habían sido vacunados y posteriormente fueron infectados) sí que pudieron neutralizar la nueva variante.
Los anticuerpos previenen la infección, por lo que este escape parcial de la respuesta inmune (anticuerpos) también podría influir es su mayor transmisibilidad.
Contra Ómicron, o contra cualquier otra variante incluso más peligrosa, lo que tenemos que hacer es recordar lo que ya sabemos… y hacerlo: vacunas, mascarillas, ventilación, distancia, test de antígenos, autoconfinamientos, refuerzo sanitario…
Las vacunas funcionan, claro que funcionan
Con la incidencia actual, si esta sexta ola nos hubiera cogido sin vacunar esto sería una auténtica carnicería. Ya lo comprobamos con la quinta ola, en la que el número de casos aumentó (entonces Delta, que era más transmisible, fue dominante) pero no se reflejó en un aumento de fallecimientos como en oleadas anteriores. La diferencia es que la mayoría de las personas mayores más vulnerables ya estaban vacunadas. Ojalá ahora ocurra algo similar. En tres o cuatro semanas lo sabremos.
Con la tremenda transmisibilidad de Ómicron, lo más probable es que muchos nos contagiemos. Si nos infectamos, lo mejor es que el virus nos pille vacunados. Las personas sin la protección (sin vacuna o sin infección previa) son las que están en mayor riesgo. Las vacunas no son una armadura de acero impenetrable, nos podemos infectar y podemos infectar a otros, aunque con menor probabilidad.
Pero eso no quiere decir que las vacunas no estén funcionando. Estas vacunas están evitando los casos graves de la enfermedad, disminuyen los ingresos hospitalarios y en UCI y reducen la mortalidad. Ese era su objetivo. Por eso hay que vacunarse, no solo para protegernos nosotros, sino para proteger a los demás.
Las vacunas inducen una potente respuesta inmunitaria. La inmunidad es mucho más que anticuerpos. Los anticuerpos previenen la infección y la inmunidad celular previene la enfermedad grave y la mortalidad. Pero se necesitan ambas. Por eso, las personas más vulnerables necesitan anticuerpos e inmunidad celular, porque solo la infección puede llevarlos al hospital. En las personas más mayores su sistema inmunitario también envejece (inmunosenescencia) y responden peor a los estímulos vacunales. También puede ocurrir que la respuesta de anticuerpos disminuya con el tiempo. Por eso, puede ser recomendable una dosis de recuerdo, las famosas terceras dosis.
Como hemos dicho, parece que la capacidad de neutralización de los anticuerpos inducidos por las vacunas puede disminuir con Ómicron. Otros trabajos sugieren, sin embargo, que la respuesta celular sí que podría controlar a la nueva variante. De todas formas, varios estudios con diferentes vacunas (AstraZeneca, Johson&Johson, Moderna, Novavax, Pfizer y Valneca) sugieren que una dosis de recuerdo reduce la COVID-19 grave en cualquier franja de edad y aumenta la actividad neutralizante frente a Ómicron de forma muy significativa.
No hay ninguna duda de que la mejor forma de protegerse frente a SARS-CoV-2, independientemente de la variante, es la vacunación. Lo prioritario debería ser:
1) Convencer a aquellas personas que todavía no se han vacunado de que se vacunen.
2) Vacunar con una tercera dosis de refuerzo a aquellas personas más vulnerables (mayores, con patologías previas, etc.).
Además, conviene no olvidar que esto es una pandemia global y lo que ocurra en Sudáfrica, Perú o India nos influye, por lo que hay que suministrar vacunas en aquellos países donde las tasas de vacunación son todavía muy bajas.
¿Vacunamos a los menores de 12 años?
Estamos en una situación extraordinaria. Aunque los casos de COVID-19 grave son muy poco frecuentes en menores de edad, eso no quiere decir que no haya habido casos graves e incluso muertes.
Los ensayos clínicos han demostrado que las vacunas para menores entre 5 y 12 años son seguras y eficaces. Además, se han vacunado más de 5 millones de niños en EE. UU. y no se han reportado casos secundarios graves.
Aunque desde el punto de vista individual se podría dudar de la necesidad de la vacunación infantil, vacunar a los menores puede tener otros efectos beneficiosos, no solo preventivos sino incluso terapéuticos: puede ayudar a reducir la incidencia de la enfermedad, mejorar la situación en los colegios y reducir el estrés psicoemocional al que también están sometidos los menores y sus familias.
Algunos sostienen que vacunar a los niños para proteger a los mayores es una aberración, pero las vacunas siempre han tenido ese componente social: protegen a cada uno y protegen a los demás. Insistimos, la situación en este momento no es normal, estamos inmersos en una pandemia.
Sobre este punto conviene recordar que en muchos países, España entre ellos, la vacunación no es obligatoria. Vacunar a los niños es una decisión que tienen que autorizar los padres en conciencia. Si tienen dudas, que se dejen aconsejar por su pediatra. Pero hay que respetar su decisión y no discriminar a nadie.
Esta sexta ola no es culpa de los no vacunados. Los no vacunados están en mayor riesgo, pero no son los culpables del aumento de incidencia del virus.
Si las vacunas no están impidiendo la circulación del virus, ¿qué hacemos?
Ahora es un buen momento para recordar la imagen del queso suizo.
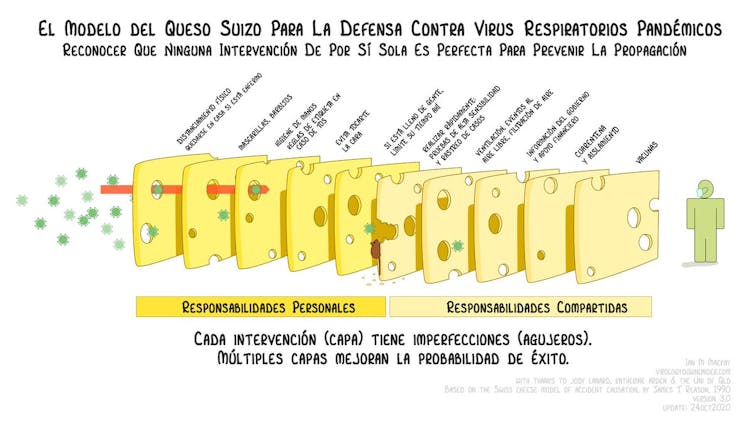
Las vacunas no son la solución, sino parte de la solución
No tenemos un muro de acero impenetrable que bloquee al virus, ni siquiera las vacunas. Las vacunas no son la única solución, son parte de la solución. Ninguna medida por sí sola es perfecta para prevenir la propagación del virus (cada capa del queso tiene agujeros). Pero una superposición de medidas compensa los defectos individuales y reducen significativamente el riesgo.
Recordemos que el virus se transmite por aerosoles, como si fuera el humo del tabaco. Imaginemos una persona a nuestro lado fumando. Así como se mueve el humo del tabaco a nuestro alrededor y lo acabamos respirando, así se moverá el virus si tuviéramos una persona infectada a nuestro lado.
Por eso, un sitio cerrado, mal ventilado, con mucha gente, hablando durante mucho tiempo y sin mascarilla es el mejor lugar para contagiarse. Las mascarillas han resultado ser una medida muy eficaz para prevenir el contagio.
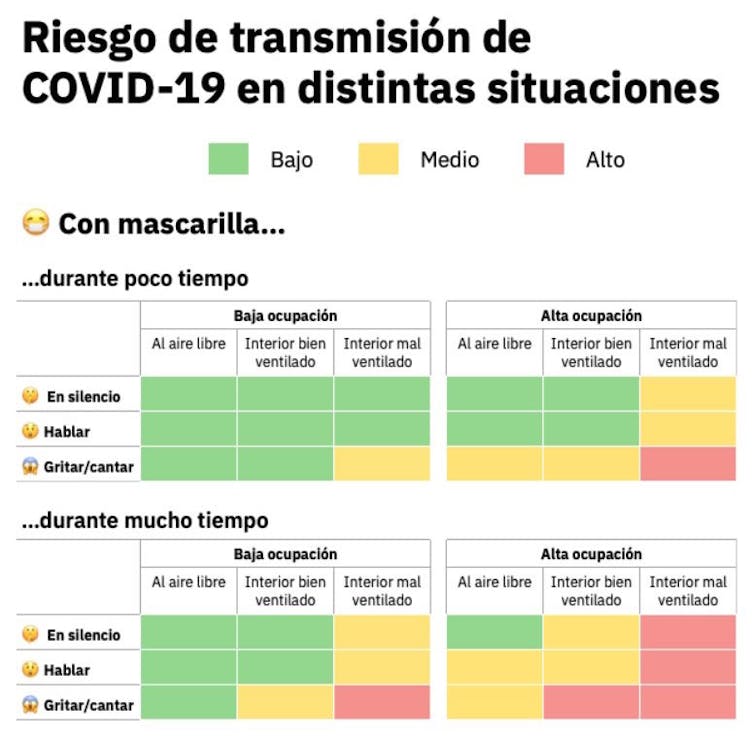
Las mascarillas son necesarias en interiores y en el exterior si no hay distancia de seguridad. En exteriores con distancia de seguridad la mascarilla no es necesaria. El riesgo de infección en exteriores es muchísimo menor que en interiores. Esa es una de las razones por las que en invierno hay más contagios de patógenos respiratorios, porque pasamos más tiempo juntos en interiores. No tiene sentido, por tanto, cerrar los parques como se ha hecho en otros momentos de la pandemia. Toda actividad, mejor fuera que dentro. Ir por la calle con mascarilla y quitársela al entrar en un local cerrado es como ir con el casco por la calle y quitárselo al montarte en la moto porque molesta para conducir.

Lo que si tiene más sentido es favorecer los medidores de CO₂ en interiores. Una forma de medir la calidad del aire que respiramos es medir la concentración del CO₂ que expulsamos al respirar. A mayor concentración de CO₂, mayor será la cantidad de aire ya respirado por otra persona. Como al virus no lo vemos y no podemos medir su concentración en el aire, la medida del CO₂ es un buen indicador. Llevamos más de 20 meses de pandemia, ¿por qué no se han instalado medidores de CO₂ en sitios públicos cerrados?
Para mejorar la calidad del aire, la ventilación cruzada sigue siendo fundamental. Si no es posible, se pueden utilizar sistema de filtración. ¿Por qué no se han instalado sistemas de filtración de aire en sitios públicos cerrados?
¿Nos hacemos un test de antígenos?
Desde hace ya varios meses están disponible los test de antígenos. Bien usados, permiten detectar a las personas en su fase más contagiosa.
Si el test da positivo, habría que aislarse y quedarse en casa. Si da negativo, no hay que relajarse. Puede que todavía no haya suficiente carga viral. Lo mejor sería repetirlo los días siguientes. En el caso de una celebración, lo mejor es hacérselo poco antes del evento.
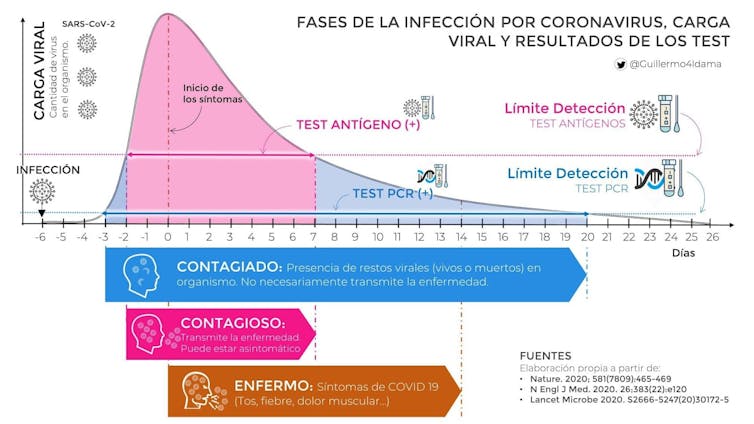
Este tipo de test puede ser muy útil en situaciones como la actual en la que hay ya colapso en el sistema sanitario. ¿Por qué todavía no se venden fuera de las farmacias, como en otros países? Si es conveniente repetir el test, ¿por qué no son más baratos o incluso se distribuyen de forma gratuita entre la población, como en otros países?
Pero también hay buenas noticias, aunque sean muy preliminares. Por ejemplo, el fármaco oral Paxlovid mantiene una eficacia casi del 90 % de evitar la hospitalización y muerte por COVID-19 en un estudio realizado en más de 2 200 pacientes de alto riesgo. La eficacia asciende al 94 % en mayores de 65 años.
Reforzar el sistema de salud no es responsabilidad del ciudadano
Esta época del año, en el hemisferio norte, es la temporada de los mocos, resfriados, catarros, bronquitis, neumonías, gripe… y coronavirus. Las estadísticas de mortalidad a lo largo del año (antes de la pandemia) demuestran que siempre muere más gente en invierno que en verano, hay cientos de virus y bacterias que se transmiten por el aire y causan este tipo de problemas respiratorios. Es previsible, por tanto, que cada año haya un pico de incidencia y que el sistema sanitario sufra cierta tensión y acumulación de pacientes.
Este invierno, en medio de una pandemia mundial, era más que previsible el colapso del sistema. La inmensa mayoría de los ciudadanos hemos sido obedientes, hemos cumplido y nos hemos vacunado. ¿De quién es la responsabilidad de que ahora el sistema sanitario esté a tope? Obviamente del virus, pero llevamos ya más de 20 meses de pandemia.
Hay responsabilidades personales (vacunarse, usar mascarillas, distancia física, evitar el contagio, evitar espacio muy concurridos, autoconfinarse en el caso de presentar síntomas, informar al servicio de salud en el caso de contagio, cumplir las cuarentenas…) y las hay de los gestores (reforzar las plantillas de rastreadores, médicos/enfermeros, atención primaria y urgencias, laboratorios de diagnóstico, camas UCI, proporcionar medidores de CO₂, sistemas de ventilación y filtración, proporcionar y/o facilitar acceso a test de antígenos, adecuar los sistema jurídicos, coordinación, comunicación eficaz…).
Toda esta combinación de medidas y responsabilidades nos ayudará a controlar mejor la pandemia, independientemente de la variante de turno.
La situación es muy delicada. Seamos responsables y cuidémonos.
Una versión de este artículo fue publicada en el blog del autor, microBIO.
Ignacio López-Goñi, Catedrático de Microbiología, Universidad de Navarra
Este artículo fue publicado originalmente en The Conversation. Lea el original.