La revista Nature confirmó el caso de una persona portadora del Virus de Inmunodeficiencia Humana (VIH) y que lleva 18 meses en remisión a pesar de no tomar tratamiento antirretroviral.
Es el segundo caso en el mundo, después del paciente de Berlín, en 2009, Timothy Ray Brown, a quien se le hizo un trasplante de células madres. Sin embargo, desde entonces, en todas las ocasiones en las que se realizó un trasplante de éste tipo y se retiraron los medicamentos, el virus rebotó antes del año.
El estudio ha sido liderado por el University College de Londres y se ha realizado en el marco del consorcio internacional IciStem, coordinado por el Instituto de Investigación del Sida IrsiCaixa (Barcelona) y el University Medical Center de Utrecht (Holanda). Los resultados se presentaron l 5 de marzo, en la Conference of Retrovirus and Opportunistic Infections (CROI), en Seattle, coincidiendo con la publicación en Nature.
“No queremos hablar aún de cura, pero más de un año sin rebote viral es algo que no se había visto desde el paciente de Berlín”, explica Javier Martínez-Picado
El paciente era portador del VIH desde 2003 y en 2012 se le detectó un linfoma de Hodgkin por el que se sometió a un trasplante de células madre en 2016. Las células del donante tenían una mutación, llamada CCR5 Delta 32, que impide la entrada del virus en las células diana del VIH, los linfocitos T CD4.
Al cabo de 16 meses, los médicos interrumpieron el tratamiento antirretroviral y hoy, 18 meses después, el virus permanece indetectable en su sangre. Habitualmente, cuando las personas con VIH interrumpen el tratamiento, el virus rebota en las primeras 4 semanas.
Así, este nuevo caso se convierte en la segunda remisión del VIH en el mundo. “La principal conclusión es que el paciente de Berlín no fue simplemente una anécdota y es posible conseguir una remisión total del virus”, señala Javier Martínez-Picado, coautor del estudio.
“No queremos hablar aún de cura, pero más de un año sin rebote viral es algo que no se había visto desde el paciente de Berlín, por lo que nuestra visión es muy optimista”, añade. “En este trabajo hemos analizado el nivel de VIH en plasma mediante las técnicas más sensibles, y es indetectable en todos los casos”, explica Maria Salgado, coautora del trabajo.
En 2014 se reportó el caso del paciente de Essen, que recibió un trasplante con la mutación CCR5 Delta32 pero cuando interrumpió el tratamiento antirretroviral el VIH experimentó un rápido rebote. Y en otros tres casos de trasplante de células madre, que no presentaban la mutación CCR5 Delta 32, el virus rebotó a las 12, 32 y 41 semanas, respectivamente.
Diferencias y similitudes con el paciente de Berlín
El trabajo de Nature destaca diferencias con el paciente de Berlín. Mientras que las células originales de este último ya presentaban parcialmente la mutación CCR5 Delta 32, el paciente actual no la tenía originalmente.
Además, el nuevo caso recibió una terapia pretrasplante mucho menos agresiva y un único trasplante, cuando el paciente de Berlín se sometió a dos intervenciones consecutivas.
Se puede conseguir la remisión sin tener una mutación previa en el receptor y mediante tratamientos mucho menos agresivos para el paciente
Esto demuestra, según los investigadores, que se puede conseguir la remisión sin tener una mutación previa en el receptor y mediante tratamientos mucho menos agresivos para el paciente.
Sin embargo, también existen coincidencias entre ambos pacientes. Los dos recibieron un trasplante con la mutación CCR5 Delta 32, presentaron un transitorio síndrome de injerto contra huésped –en el que las células del donante atacan a las células del receptor– y consiguieron un reemplazo total en sangre periférica de las células del receptor por las del donante.
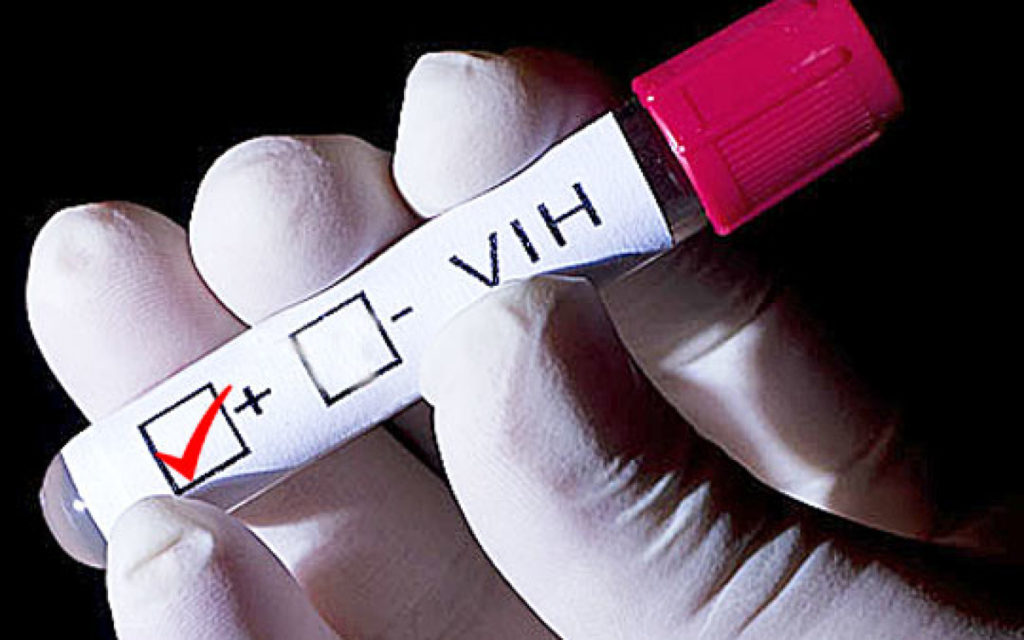
Un estudio previo liderado por IrsiCaixa, publicado el octubre pasado en Annals of Internal Medicine y realizado también en el marco de IciStem, ya apuntó que estos otros factores, además de la mutación CCR5 Delta 32, podían ser decisivos para conseguir la remisión del virus.
“El análisis detallado de estos otros mecanismos podría permitir su aplicación, mediante terapias menos invasivas que un trasplante de un donante, a personas con VIH que no sufran un trastorno hematológico, por lo que serían escalables a una gran mayoría de la población infectada”, señala Salgado, primera autora de este estudio anterior.
Financiado por The Foundation for AIDS Research, amfAR (EE UU), IciStem ha incluido desde 2014 el trasplante de 38 pacientes con VIH que debían someterse a un trasplante de células madre a causa de una enfermedad hematológica.
Referencia bibliográfica:
HIV-1 remission following CCR5Δ32/Δ32 haematopoietic stem cell transplantation. Nature, March 2019. DOI: 10.1038/s41586-019-1027-4